LA SINDROME DELLA PERMEABILITA’ INTESTINALE, CELIACHIA, SENSIBILITA’ AL GLUTINE, SPETTRO AUTISTICO, MICOTOSSINE E TOLLERANZA IMMUNOLOGICA (1a)
M. Proietti 1, A. Del Buono 2, C.Di Rienzo 3, G.Pagliaro 4 , A. D’Orta 5, P. Perrino 6, A. Di Benedetto7, R. Del Buono, M.G. Del Buono 8
Diverse patologie umane partono da un intestino poco efficiente. Ma cosa rende inefficiente l’intestino? Bisogna rivalutare i rapporti tra cibo e salute. Tre milioni di italiani e venti milioni di statunitensi soffrono di sensibilità al glutine, sindrome simile ma allo stesso tempo diversa dalla celiachia. Dalla sensibilità al glutine scaturiscono patologie diverse, in funzione del polimorfismo genetico dei soggetti e dell’ambiente in cui essi vivono. Aumentando le nostre conoscenze sulle interazioni tra cibo, abitudini alimentari, genomica e ambiente è possibile effettuare una prevenzione e/o terapia migliore. È iniziata l’era dell’epigenetica mentre il dogma del determinismo genetico si avvia al tramonto.
PERMEABILITÀ DELL’INTESTINO
Molti studi sulla permeabilità della barriera gastrico-intestinale (g.i.) indicano che essa è strettamente dipendente dal genoma dei batteri intestinali 1,2 3. L’intestino con flora batterica compromessa che a sua volta compromette la produzione di enzimi digestivi, perdendo le normali condizioni biochimiche, relative a pH, vitamine, peptidi e batteri, genera infiammazione minima submucosale secondaria, tale da alterare alcuni pattern enzimatici presenti sulle membrane cellulari, in particolare sui microvilli (un caso eclatante è quello della lattasi1).
In condizioni normali i microvilli permettono la digestione fisiologica e l’assorbimento dei micronutrienti, mentre in condizioni anomale si determina il passaggio di macro-molecole oltre la barriera g.i, (Fig. 1) che per le loro dimensioni possono essere identificate come non self e risultando immunogene possono scatenare una risposta immunologica. L’epitelio g.i. è normalmente una barriera selettivamente permeabile e la sua funzione è determinata dalla formazione di complessi proteina-proteina: desmosomi (desmosome junctions), emidesmosomi (hemidesmosome junctions), giunzioni comunicanti (gap junctions), aderenti (adherens junctions) e giunzioni strette (tight junctions). Queste ultime collegano meccanicamente cellule adiacenti per sigillare lo spazio intercellulare.
Nel corso dell’ultimo decennio, c’è stata una crescente attenzione alle tight junction, in quanto la loro alterazione determina un’interruzione della funzione di barriera g.i. che contribuisce a favorire reazioni immunologiche (malattie autoimmuni ed infiammatorie) 1,4,5.
__________________________________
1 La lattasi è l’enzima prodotto nei microvilli intestinali e serve a digerire il lattosio, cioè a scinderlo in glucosio e galattosio. Cosa che avviene nei soggetti detti lattasi persistenti, cioè che anche da adulti tollerano il lattosio perché continuano a produrre la lattasi. In questi soggetti il gene LCT (cromosoma 2) che produce la lattasi non si spegne con lo svezzamento, come avviene in chi è intollerante al lattosio. Poiché la lattasi è prodotta a livello dei microvilli, eventuali problemi ai microvilli, come può essere la celiachia (intolleranza al glutine) possono comportare mancata produzione di lattasi e quindi una falsa intolleranza al lattosio.
Fig. 1. Illustrazione di una mucosa intestinale sana e danneggiata con possibili conseguenze patologiche (cortesia di Proietti).
Evidenze sperimentali [6,8] suggeriscono che la disfunzione delle giunzioni strette sia concausa, ma forse la principale, per l’insorgenza di malattie infiammatorie immunologiche sistemiche, malattie infiammatorie croniche intestinali (MICI), allergie alimentari e celiachia [22,23]. Ciò sembra inoltre partecipare all’evoluzione dell’Autismo 2,12,13,14,15,16. Complessivamente, i risultati di tutti questi studi mostrano o comunque sembrano suggerire che le malattie correlate con l’intestino permeabile possano scomparire e/o arrestarsi se la funzione di barriera intestinale del paziente viene ristabilita. Le prove a sostegno di tutto ciò sono ancora incomplete, ma sono abbastanza solide da incoraggiare i ricercatori a proseguirne il cammino intrapreso.
Le tight junction sono il target primario degli agenti esterni, che agendo come inquinanti chimici e/o biologici [9,10] interagiscono con la matrice proteica delle giunture, alterandone la conformazione e quindi aumentandone sempre di più la permeabilità agli agenti esterni. Le nostre osservazioni hanno individuato nell’ingestione inconsapevole di inquinanti biologici (micotossine) e conseguente disbiosi e sporificazione da Candida, i fattori determinanti della sindrome della permeabilità intestinale (leaky gut syndrome). Si stabilisce così un nuovo equilibrio del microbiota 24-29, che spesso può anche non determinare segni o sintomi clinici rilevanti 10,11 .
In ogni caso, bisognerebbe comunque verificare il tempo di non insorgenza dei sintomi tipici della sindrome, in relazione anche alle fasce d’età. È necessario capire perché in alcuni soggetti non c’è insorgenza e se si tratta di una situazione temporanea o duratura. Uno studio di questo genere potrebbe svelare altri meccanismi, probabilmente del sistema immunitario, ancora sconosciuti.
TOLLERANZA IMMUNONOLOGICA: CELIACHIA E SENSIBILITÀ AL GLUTINE (GLUTEN SENSITIVITY)
La grande peculiarità della celiachia è indubbiamente il fattore ambientale che la causa: la gliadina. Si tratta di un peptide immunogenico, resistente alla digestione enzimatica pancreatica e gastrica, che solo a causa delle modificazioni delle giunzioni strette riesce a trovare il passaggio per arrivare alla lamina propria (parte della mucosa intestinale), dove ha luogo la risposta immunitaria. Come dire: se non si apre la porta non si può passare. In ogni caso, è proprio qui, a livello di lamina propria, che la transglutaminasi tissutale (tipo II – tTG) catalizza legami covalenti tra glutammina e lisina. E i peptidi così deamminati creano epitopi (parti dell’antigene che si legano all’anticorpo specifico), con un aumentato potenziale immunostimolatore.
Con questa modifica viene ad aumentare l’affinità degli antigeni, presentati dalle APC (Antigen-presenting Cell) ai macrofagi, ai linfociti B e T CD4+ (linfociti helper), con il sistema HLA II (Human Leukocite Antigen II) e quindi con i due geni o molecole proteiche DQ2 e DQ8 da essi prodotti. Le lesioni della mucosa intestinale (atrofia dei villi e iperplasia delle cripte) riscontrabili con l’esame bioptico sono il risultato di questo processo immunologico dinamico e modulabile nel tempo. Sebbene sia nota la componente genetica della malattia celiaca, con numerose evidenze quali il rischio aumentato di malattia nei parenti di primo grado, la concordanza nei gemelli omozigoti superiore al 75% e la concordanza nei gemelli dizigoti del 13%, ci deve essere sempre un primum movens, che è l’apertura delle giunzioni strette (tight junction). La Sensibilità al glutine (Gluten Sensitivity), invece, non è una forma attenuata della celiachia, ma una malattia a se stante. Essa, pur diversa dal punto di vista molecolare e immunitario, potrebbe presentare tuttavia la stessa causa scatenante, cioè l’apertura delle giunzioni strette (tight junction). Il fatto che nel mondo ci sono 3 milioni d’italiani e 20 milioni di statunitensi affetti da sensibilità al glutine, l’interesse verso questa condizione morbosa e soprattutto sulla sua possibile evoluzione verso la forma tipica è veramente notevole.
La Gluten Sensitivity (GS) non presenta alterazioni della permeabilità intestinale, manifesta solo la flogosi submucosale, che invece, come è noto, è significativamente maggiore nella celiachia. «Nella celiachia si attiva un meccanismo autoimmune condizionato da una risposta adattativa del sistema immunitario, nella GS invece, c’è un meccanismo genetico che coinvolge il sistema immunitario innato, senza interessamento della funzione della barriera intestinale, dove si riscontrano segni di infezione ma non di danno, come avviene nella celiachia»10.
Ad oggi non esistono test di laboratorio o istologici in grado di confermare questo tipo di “reattività”, di conseguenza si tratta di una diagnosi cui si giunge per esclusione; la diagnosi sarà seguita da una dieta con eliminazione del glutine ed un open challenge (una reintroduzione sorvegliata di alimenti contenenti glutine), per valutare se si verifica un effettivo miglioramento dei sintomi alla riduzione o eliminazione del glutine dalla dieta ed una ricomparsa dei disturbi alla reintroduzione di questa proteina alimentare.
Possiamo dire che le due condizioni patologiche, la celiachia e la GS, hanno in comune, come fattore scatenante, il glutine. Ma è arrivato il momento di aggiungere un altro fattore esterno o ambientale: le micotossine. Possiamo cioè affermare che l’alimento diventa comune denominatore del danno, non solo per il contenuto di macronutrienti, qualitativo e quantitativo, ma anche per le diverse micotossine che sinergicamente possono contribuire alla sindrome della permeabilità intestinale (leaky gut syndrome) [17, 21]. Tra le principali micotossine che partecipano o favoriscono la sindrome (aflatossine, ocratossine, ecc.) la nostra attenzione si è focalizzata sul deossinivalenolo (DON).
Per la facilità di contaminazione degli alimenti più comuni come pasta e pane, le micotossine, tra cui il DON, il più studiato, hanno una particolare predilezione per le giunzioni strette. Ciò potrebbe essere correlato ad una innumerevole quantità di manifestazioni cliniche che insorgono apparentemente senza un motivo identificabile. E’ auspicabile che la ricerca futura intensifichi gli studi su un numero maggiore di micotossine e sulle loro reciproche interazioni.
Negli ultimi cento anni l’uomo ha favorito i riarrangiamenti genetici, producendo ibridi interspecifici nel genere Triticum (frumenti) e intergenerici, tra Triticum e Secale (Triticale) per migliorarne le rese per ettaro. Nessuno ha mai verificato, per quanto ci risulta, su basi strettamente scientifici, se questi cambiamenti genetici hanno favorito una risposta immunologica e quindi determinato un incremento o meno delle condizioni che conducono alla celiachia, GS, all’autismo ed eventualmente ad altre malattie negli ultimi 30 anni. L’INRA di Tolosa 31 ha studiato i meccanismi molecolari e la risposta immunitaria verso grani, farine e paste privi di micotossine, facendo particolare riferimento al DON. Forse nei risultati di questi studi c’è già una risposta, ma c’è bisogno di un approfondimento (elaborazione) o ulteriore sperimentazione prima di dare una soluzione definitiva alla questione, e cioè se i cambiamenti genetici indotti con gli incroci e mutazioni artificiali hanno una qualche relazione con la celiachia e l’autismo 14,16,17,18.
La ricerca sulle micotossine si complica quando entra in gioco un altro fattore: le lectine. La differenza genetica tra i frumenti è da ascrivere anche a proteine denominate lectine, che sono presenti non solo nei saprofiti e patogeni, ma anche negli alimenti e sulla mucosa del tratto digerente. Le lectine, di diversa composizione chimica, si correlano con gli antigeni A o B, presenti sulla membrana degli elementi figurati del sangue, in particolare dei globuli rossi.
Quando ingeriamo un alimento contenente lectine incompatibili, col nostro codice di riconoscimento attiviamo una risposta minima immunologica (Minimal Flogosis). Quindi anche le lectine possono innescare un danno alle pareti dell’apparato digerente. Se contestualmente l’alimento contiene anche micotossine (in quantità biologiche significative), come il DON, allora diventa valida l’ipotesi della risposta di una sintomatologia clinicamente rilevante.
In altre parole, le lectine darebbero il via alle micotossine (macromolecole). Le lectine sono quelle che aprono la porta? Per tali motivi e per valutare l’effettiva dipendenza dal glutine delle alterazioni cliniche e sintomatologiche evidenziate nei soggetti con Sensibilità al Glutine (GS), un gruppo di ricercatori che fanno capo al Consorzio Campo e la fondazione Dino Leone di Bari, hanno avviato un progetto di ricerca per studiare questa relazione tra natura o composizione degli alimenti, micotossine e sistema immune.
IL DEOSSINIVALENOLO (DON O VOMITOSSINA)
Il deossinivalenolo (DON) è una micotossina, uno dei metaboliti di alcuni ceppi fungini (muffe), appartenenti al genere Fusarium (F. graminearum e F. culmorum, ecc.). Si tratta di “fattori tossici naturali e involontari”, cancerogeni, teratogeni e mutageni. Dallo stesso fungo si possono originare più tossine, come nel caso della candida (Candida albicans) e ci possono essere sinergie tra tossine diverse, come nel caso della ocratossina A (OTA) e la citrinina.
Su scala globale, il DON è la micotossina di gran lunga più frequente e quindi quella più temuta e per questo più studiata. Si contaminano particolarmente i cereali e loro derivati (farine, pane, ecc.). In considerazione della sua estrema stabilità (termostabile) durante i diversi trattamenti tecnologici e la quasi totale assenza di processi di decontaminazione, il DON lo si può trovare facilmente anche negli alimenti finiti.
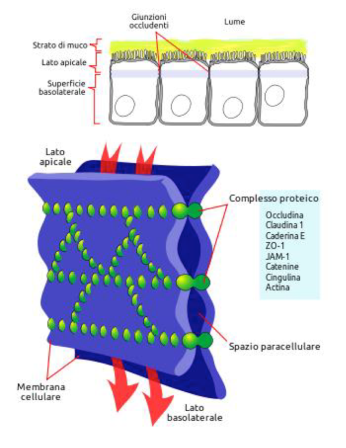
E’ quindi importante caratterizzare gli effetti tossici del DON, in particolare su tutto l’intestino, stomaco compreso, primo organo che entra in contatto con gli alimenti. Questa micotossina riduce la funzione di barriera dell’intestino (riduzione della resistenza elettrica dell’epitelio, aumento della permeabilità cellulare alle molecole, aumento del passaggio di batteri). L’alterazione della funzione di barriera g.i è associata ad una riduzione della funzione proteica (claudins) in una particolare regione del tessuto intestinale: le cosi dette giunzioni strette (Fig. 2). Queste svolgono il ruolo di “cerniera” tra le cellule intestinali. Ciò è stato osservato sia in colture cellulari sia negli intestini dei maialini che avevano ingerito mangimi contaminati 31.
Fig. 2. Giunture strette e proteine coinvolte (cortesia di wikimedia Italia)
Il fatto che il DON riduca la funzione di barriera intestinale causa un aumento del passaggio di batteri attraverso l’intestino. Viene alterata la permeabilità intestinale. Ciò ha conseguenze importanti in termini di suscettibilità alle infezioni (Salmonella, Escherichia, ecc.). Aumenta il passaggio di agenti inquinanti, come metalli pesanti, pesticidi, potenziandone gli effetti dannosi, che possono favorire reazioni immunologiche locali e sistemiche e condizionare la prognosi di malattie come la sensibilità al glutine (Gluten Sensibility) e l’autismo. Il danno indotto può offrire anche valutazioni indirette di grande interesse, in quanto le alterazioni della mucosa modificano, anche se di poco, la funzione biochimica cellulare.
Si assiste ad una carenza di vit. B12 per i motivi su esposti, quindi ad una diminuzione delle desaturasi e ciò spiegherebbe l’alterazione delle membrane in quanto povere di polinsaturi e ricche di saturi (fosfogliceridi).
A livello intestinale può essere penalizzato l’assorbimento della vitamina B12, che necessita del Fattore Intrinseco (F.I.) Intestinale (o Gastrico o di Castle). Una carenza di B12 può ostacolare la conversione fisiologica dell’omocisteina in metionina. A cio’, seguirà, secondo una variabile dipendente dalla predisposizione individuale, la comparsa delle spie cliniche.
Essendo il DON di facile presenza nelle mense scolastiche, asili nido ed elementari, dove arriva specialmente con il pane e più limitatamente con la pasta, l’industria di questi alimenti dovrebbe essere obbligata a lavorare il grano prestando maggiore attenzione alla contaminazione in campo e ad attuare processi fermentativi specifici in grado di abbattere la carica di micotossine.
Emergenza autismo
Dopo il lavoro di Reichelt [30], sono sempre di più gli autori che evidenziano nelle urine dei bambini affetti da autismo la presenza di alti livelli di peptidi “oppioidi” (casomorfina e glutomorfina). Ciò consente di ipotizzare che i bambini autistici durante i processi digestivi, per un’alterata digestione di queste proteine dovuta a meccanismi ancora non chiari, (ma che comunque implicano un coinvolgimento delle giunzioni strette), assorbano peptidi anomali che influenzano il meccanismo della neurotrasmissione (vedi inibizione della normale maturazione neuronale di Reichelt, 1986), in quanto riescono a superare la barriera emato encefalica. Tali molecole per la loro affinità con i recettori possono essere una concausa del comportamento di tali pazienti2. Per questo motivo, spesso, viene loro indicata una dieta priva di tali alimenti. Un periodo di astensione da glutine e caseina, che varia a seconda dei casi, permette di abbassare sensibilmente i livelli dei peptidi oppioidi. I risultati ottenuti sono molto incoraggianti, soprattutto se viene praticata in età non scolastica, ma nei primi anni di vita, quando le potenzialità evolutive e la neuro plasticità sono ancora molto attive.
Queste considerazioni diventano imperative in tutte le donne gravide con rischio di familiarità. Basti pensare che alcuni studi indicano che ci sono alti livelli di micotossine nel cordone ombelicale, più alti di quelli plasmatici. L’alterazione delle giunzioni strette segue la disbiosi3. È noto che a seguito del ripristino dell’equilibrio, (eubiosi), si riduce la permeabilità intestinale, contestualmente al miglioramento delle condizioni generali dei bambini.
Il lato positivo della dieta naturale senza glutine e caseina è espresso dal notevole miglioramento ottenuto dai bambini che seguono tale regime alimentare: maggiore attenzione, miglioramento delle capacità interattive, regressione dell’iperattività, delle stereotipie, dei comportamenti violenti, maggiore resistenza alle infezioni e miglioramento della qualità del sonno.
Conclusioni
I risultati delle numerose ricerche incoraggiano ad approfondire gli studi sugli effetti della contaminazione degli alimenti da micotossine, sia nella dieta dell’uomo che in quella degli animali, evitando così di inquinare tutta la catena alimentare. In questo modo si coglierebbe l’obiettivo di ridurre il problema della permeabilità intestinale, punto di partenza di diverse patologie.
Attualmente, uno degli obiettivi dei ricercatori è di comprendere i delicati equilibri immunologici legati probabilmente al consumo di alimenti ricchi di glutine “pesante” e valutare il consumo in relazione alla rapida diffusione delle malattie correlate al glutine. I grani dell’agricoltura industriale, che sono la maggior parte, sono iperconcimati, spesso coltivati in ambienti che favoriscono la contaminazione da funghi con conseguente sviluppo di micotossine.
Questi grani contengono una quota di glutine superiore del 12% rispetto a quelli non iperconcimati, e rendono difficile la vita non solo ai soggetti border line per la celiachia, ma in tutti i casi caratterizzati da manifestazioni immunologicamente correlate, “sindrome metabolica” compresa. Sembra quindi che la crescente sensibilità alle diverse patologie sia determinata dalla
2 I recettori per gli oppioidi sono dei recettori chiamati così in quanto sono attivi con la morfina (derivato dell’ oppio). Fisiologicamente le molecole attive su questi recettori sono le encefaline, endorfine, dinorfine. Si conoscono 3 recettori: , k e . Il loro meccanismo è legato alla modificazione dell’elettrofisiologia del potassio e del calcio e più precisamente: Recettori mu e delta aumentano la conduttanza al potassio mentre i recettori K riducono la conduttanza al calcio. I 3 recettori hanno un’azione di tipo analgesico, ma a diversi livelli. : Genera analgesia (livello sovraspinale), depressione respiratoria, diminuzione attività gastro intestinale, euforia, miosi; K: Genera analgesia (livello spinale), miosi, depressione respiratoria, disforia (a differenza dei recettori ); Delta: non genera analgesia, ma diminuiscono il transito intestinale e deprimono il sistema immunitario. 3 La disbiosi intestinale è causata da cattiva alimentazione ricca di cibi raffinati additivi e inquinanti, farmaci, stress, vita sregolata. I sintomi sono: pancia gonfia, cattiva digestione, colite, diverticolosi, allergie, intolleranze alimentari, stanchezza cronica e forme gravi di epatite crescente diffusione dei grani moderni, con più glutine, a discapito dei grani antichi, con meno glutine e con i quali l’uomo si è evoluto. Per alcuni si tratta ancora di ipotesi, per altri di certezze. Per questo il compito della ricerca, svolta da gruppi di lavoro multidisciplinari, deve essere di eliminare, per quanto possibile, ogni zona d’ombra.
___________________
(1a) Lo studio è basato su dati della letteratura specializzata, reperibile attraverso Medline e diversi documenti ufficiali divulgati da varie istituzioni pubbliche e private.
Ringraziamenti
Si ringrazia il Presidente della Fondazione Cav. Dino Leone, Dottor Osvaldo Catucci.
Bibliografia
1. Rosenfeld V. and Benfeldt E., J Pediatr (2004) ”Effetto dei probiotici sui sintomi gastrointestinali e sulla permeabilità intestinale dei bambini con dermatite atopica” 145:612-6.
2. Montinari M. 2002, “ Gut and Psycology Syndrome “ di Natasha Campbell McBride.
3. Manahan B, Altern Ther Health Med (2004). “ A brief evidence-based review of two gastrointestinal illnesses: irritable bowel and leaky gut syndrome”. Jul-Aug;10(4):14.
4. Liu Z, Li N, Neu J, Acta Paediatric. (2005). “ Tight junctions, leaky intestines, and pediatric diseases”. 94(4):386-93.
5. Liu Z., Li N. and Neu J. (2005). “Tight junctions, leaky intestines, and pediatric diseases”. Acta Paediatr. 94 (4): 386–93.
6. Kiefer D. and Ali-Akbarian L. (2004). “A brief evidence-based review of two gastrointestinal illnesses: irritable bowel and leaky gut syndromes”. Altern Ther Health Med 10 (3): 22–30; quiz 31, 92.
7. Galland L. (1995). “Leaky Gut Syndromes: Breaking the Vicious Cycles.” Townsend Letter for Doctors, p. 63.
8. Catalioto R.M, et al. Current Medicinal Chemitry (2011) “ Intestinal Epithelial Barrier Dysfunction in Disease and Possible Therapeutical Interventions”.
9. Catalioto R.M., Maggi C. A. and Giuliani S. (2011). “Intestinal Epithelial Barrier Dysfunction in Disease and Possible Therapeutical Interventions” Curr Med Chem. 2011;18(3):398-426.
10. Fasano A. and Shea-Donohue T. (2005) Nat Clin Pract Gastroenterol Hepatol. “Mechanisms of disease: the role of intestinal barrier function in the pathogenesis of gastrointestinal autoimmune diseases”. Sep;2(9):416-22.
11. Ukena S. N., Singh A., Dringenberg U., Engelhardt R., Seidler U., Hansen W., Bleich A., Bruder D., Franzke A., Rogler G., Suerbaum S., Buer J., Gunzer F. and Westendorf A.M. (2007). PLoS ONE. “Probiotic Escherichia coli Nissle 1917 Inhibits Leaky Gut by Enhancing Mucosal Integrity”. 2(12): e1308.
12. Witkin SS, Kalo-Klein A, Galland L. J Infect Dis. (1991). “Effect of Candida albicans plus histamine on prostaglandin E2 production by peripheral blood mononuclear cells from healthy women and women with recurrent candidal vaginitis”. 164(2):396-9.
13. Pizzorno J.E. and Murray M.T. (2005). “Textbook of Natural Medicine”, 3rd edition, Churchill Livingstone, pp 167, 584, 1527.
14. Johnson T.W. (2006). “Dietary considerations in autism: identifying a reasonable approach”. Top Clin Nutr 21 (3): 212–25.
15. MacDonald T.T. and Domizio P. (2007). “Autistic enterocolitis; is it a histopathological entity?”. Histopathology 50 (3): 371–9.
16. Deer B. (2009). “MMR doctor Andrew Wakefield fixed data on autism”. Sunday Times. Retrieved.
17. Christison G.W. and Ivany K. (2006). “Elimination diets in autism spectrum disorders: any wheat amidst the chaff?”. J Dev Behav Pediatr 27 (2 Suppl 2): S162–71.
18. Cass H., Gringras P. and March J. (2008). “Absence of urinary opioid peptides in children with autism”. Arch Dis Child 93 (9).
19. Horvath K., Stefanatos G., Sokolski K.N., Wachtel R., Nabors L .and Tildon J.T. (1998). “Improved social and language skills after secretin administration in patients with autistic spectrum disorders”. J Assoc Acad Minor Phys 9 (1): 9–15.
20. Sturmey P. (2005). “Secretin is an ineffective treatment for pervasive developmental disabilities: a review of 15 double-blind randomized controlled trials”. Res Dev Disabil 26 (1): 87–97.
21. Sydney M. Finegold I, Medical Hypotheses (2011). “Desulfovibrio species are potentially important in regressive autism”. YMEHY 6229 No. of Pages 6, Model 5G.
22. Los Angeles, United States, Departments of Medicine and of Microbiology, Immunology, and Molecular Genetics, UCLA School of Medicine, Los Angeles, CA, United States.
23. Groschwitz K.R. and Hohan S.P. (2009). “Intestinal barrier function: molecular regulation and disease pathogenesis.” J. Allergy Cl. Imm. Cincinnati, Ohio 45229, USA.
24. Casas I.A. and Dobrogosz W.J. (2000). Microb Ecol Health Dis. “Validation of the probiotic concept: Lact. R. Confers broad-spectrum protection against disease in human and animals”. 12:247-285.
25. Mao Y., Nobaek S., et al. (1996). Gastroenterology. “The effects of Lactobacillus strains and oat fiber on methotrexate-induced enterocolitis in rats”. 111(2):334-44.
26. Mao Y., Yu J.L. et al. (1996). Microbial Ecol Health Dis. “Intestinal immune response to oral administration of Lact Reut. And Plant., pectin and oatbase on methotrexate-induced enterocolitis in rats”. 9:261-270.
27. Liu Y., Fatheree N.Y. et al,(2012). Am J Physiol Gast. Liver Physiol. “ Lactobacillus reuteri strains reduce incidence and severity of experimental necrotizing enterocolitis via modulation of TLR4 and NF-κB signaling in the intestine. 15;302(6):G608-17.
28. Liu Y., Fatheree N.Y. et al,(2004). Infect Immun. “Live Lactobacillus rhamnosus [corrected] is essential for the inhibitory effect on tumor necrosis factor alpha-induced interleukin-8 expression. 72(9):5308-14.
29. Liu Y. and Fatheree N.Y. (2010). Am J Physiol Gast. Liver Physiol. “Human-derived probiotic Lactobacillus reuteri strains differentially reduce intestinal inflammation”. 299(5):G1087-96.
30. Reichelt K.L., Saelid G., Lindback T. and Bøler J.B. (1986). Biol Psychiatry. “Childhood autism: a complex disorder”. 1986 Nov;21(13):1279-90.
31. Oswald I., Senior Scientist. (2010) “Head of Immunotoxicology DON”. INRA Laboratory of Pharmacology and Toxicology, Paris.
———————————————–
1) Maurizio PROIETTI, Ricercatore ISDE international society of doctors for the environment, Presidente dell’Associazione Italiana Studio Elementi Tossici. Delegato Nazionale Fondazione Dino Leone.
2) Andrea DEL BUONO, Medico di Medicina Generale, Specialista in Medicina del Lavoro, Delegato Nazionale Fondazione Dino Leone, Caserta.
3) Caterina DI RIENZO Medico chirurgo – Vicepresidente dell’Associazione Italiana Studio Elementi Tossici.
4) Giacomo PAGLIARO Biologo Nutrizionista, Specialista in Scienze dell’Alimentazione, Università di Ancona
5) Armando D’ORTA, Biologo Nutrizionista, Specialista in Scienze dell’Alimentazione, Caserta. Delegato Nazionale Fondazione Dino Leone.
6) Pietro Perrino, Agronomo Genetista, già Dirigente di Ricerca del Consiglio Nazionale delle Ricerche di Bari.
7) Andrea Di Benedetto, Agronomo, Direttore dell’Associazione Campo di Altamura.
8) R. DEL BUONO – M.G. DEL BUONO, Medicina e Chirurgia, Università Campus Bio-Medico, Roma.